Ярославу Савчаку 28 років.

В 2015 році він закінчив Львівський медичний університет ім.Данила Галицького.
Після інтернатури в Києві та Чернігові, ще рік працював в ординатурі.
Згодом здав тести з німецької мови і з 2018 року працює лікарем-анестезіологом в німецькому містечку Клоппенбург на півночі Німеччини.
За німецькою медичною системою кожен анестезіолог повинен пройти вишкіл-роботу в операційному відділенні, а згодом у відділенні інтенсивної терапії.
Через пандемію ротація лікаря Ярослава в реанімацію настала швидше, тож тепер він веде лише ковід-пацієнтів у госпіталі Св. Йосипа в Клоппенбургу.
“Українська правда. Життя” розпитала у лікаря про шлях його пацієнтів до відділення, від позитивного тесту до госпіталізації, про те, яких безпекових норм мусить дотримуватися в роботі та чи близька німецька медична система до колапсу.
За даними Інституту Роберта Коха, станом на 29 листопада у 80-мільйонній Німеччині було зафіксовано 1 042 700 випадків зараження, 16 123 людей померло від коронавірусу.
В районі Клоппенбург, у якому працює лікар Савчак, на 170 тисяч мешканців зафіксовано 3992 випадки, а померло 35 людини.
Далі пряма мова лікаря Ярослава.
Шлях пацієнта з COVID-19 до реанімації
Для пацієнтів, які мають підвищену температуру, загальне нездужання, сухий кашель, задишку, біль в горлі, м’язовий чи у грудях є два варіанти, як пройти тестування.
Можна подзвонити сімейному лікарю або в Gesundamt (відділ охорони здоров’я). Їхня “гаряча лінія” працювала і до пандемії. Там є спеціалісти, які так само, як і сімейний лікар можуть направити до хворого бригаду, яка робить хворому мазок з носоглотки (як викликати мобільну бригаду в Україні читайте за посиланням).
Якщо тест позитивний, то сімейний лікар розробляє стратегію лікування. Як правило, в 90% випадків пацієнт потребує самоізоляції і ведення сімейним лікарем на дому.
Через 10 днів пацієнт має знову подзвонити, щоби йому зробили мазок і якщо він виявляється негативний, то він може вийти із самоізоляції.
Якщо стан пацієнта важкий, то лікар чи швидка, яку він може викликати, оцінюють симптоми. Вимірюється сатурація, частота дихання, температура тіла.
Якщо він потребує госпіталізації, його везуть у лікарню у відділення, де працюють лише з хворими на COVID-19.

Госпіталізація будь-якого пацієнта є досить затратною штукою, якщо лікування справді проводити. Тому покази до госпіталізації набагато вужчі, але так, якщо пацієнт справді її потребує, у цьому йому ніхто не відмовить.
У нас є так зване переферичне відділення, де лежать пацієнти з COVID-19, які не потребують інтенсиву, але є киснево залежними і потребують спостереження лікаря.
Якщо його стан погіршується, лікар, який його веде перевіряє показники оксигенації, гази крові та переводить до нас в інтенсивну терапію.
Про організацію роботи
В Німеччині пацієнтів з COVID-19 приймають усі лікарні, хіба що є якісь винятки, про які я не знаю.
Наше інтенсивне відділення розраховане на 16 ліжок. Від початку пандемії його поділили на два відділення.
Персонал поділили також. Розподіл відбувався на волонтерських засадах, але звісно враховувалося, чи немає вдома малих дітей чи стареньких батьків, для яких це може стати фатально.
Я працюю 4 дні на тиждень по 12 годин лише з хворими на COVID-19.
На все коронавірусне відділення є черговий лікар, тобто я, та мій “оберарцт” (досвідчений лікар-супервайзер на телефоні, який може допомогти у важких ситуаціях).
Також маю медсестер, які 24/7 стежать за пацієнтами. Кожен хворий виводиться на монітор і завдання медсестри щохвилини стежити за пацієнтом.
Одна медсестра, як правило веде двох пацієнтів, хіба що стан дуже важкий, тоді одного.
Догляд за інтенсивними пацієнтами завжди на високому рівні, що дозволяє уникати багатьох проблем. Наприклад, дуже рідко трапляються пролежні.
Проблема нашої лікарні не в оснащенні, а в кількості персоналу.
Фактично, ми можемо розгорнути повністю оснащених вентиляцією та моніторингом 28 ліжок.
Однак, нині ми не можемо цього зробити, бо бракує людей, передовсім фахових медсестер, які можуть вести спостереження за такими хворими.
Тому з 28 апаратів ШВЛ задіяно лише 16.
Чим лікують COVID-19?
Український протокол, фактично співпадає з європейськими.
Основні нововведення стосуються використання “Дексаметазону” та “Ремдесивіру” у лікуванні киснево-залежних пацієнтів з COVID-19.
Чим лікується COVID-19. Варіант протоколу лікування США
Антибіотикотерапія лише при ознаках вторинної інфекції. У пацієнтів, що потребують інтенсивної терапії, це трапляється дуже часто. Фактично кожен мій пацієнт додатково мусить отримувати антибіотики.
В Україні, наскільки я знаю, використання антибіотиків масовіше і покази до антибіотикової терапії набагато ширші. У нас зразу перестраховуються.
В Німеччині це не так. Треба обгрунтувати, чому ти збираєшся призначити коронавірусному пацієнту антибіотик.
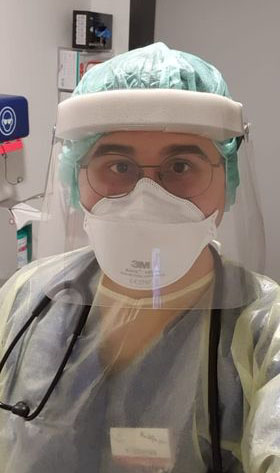
Безпекові правила в лікарні
Я працюю в одноразовому костюмі, який фактично виглядає як накидка поверх робочого одягу і не пропускає вологу, в шапочці, щоби покрити волосся, захисних окулярах та в масці FFP2.
Згідно внутрішніх протоколів, кожен має носити маску FFP2, але коли я заходжу в палату до пацієнта, який ще не штучно вентильований і дихає самостійно, або перебуває на неінвазивній вентиляції, що фактично є аерозоль-продокуючим процесом, тоді я беру сильнішу – FFP3 – маску.
Є три базові речі, яких ми дотримуємося в лікарні.
Це відстань – хоча би півтора метра без нагальної потреби.
Бар’єр – ти маєш бути в масці – зараз в лікарні усі мають бути в FFP2.
І час. Без потреби не можна бути в одному приміщенні разом.
Кожен пацієнт, який має отримати лікування, має бути протестований на COVID-19. Цю норму ввели лише місяць тому. Пацієнту роблять ПЛР-тест, результат 1-3 дні.
Також віднедавна проводять тест на антиген. Він відносно надійний і дає результат за 10 хв.
Також лікарі проходять тестування кожних 3 дні.

Кожного дня, коли я приходжу на роботу я міряю температуру і записую свої показники.
Бувало, що я контактував з хворим, але не знав, що він позитивний, це траплялося часто до того як мене перевели в інтенсив.
Наприклад, я працював в операційній, в хворого виявили COVID-19 через 3 дні. Мені дзвонять і кажуть: “Ти оглядав такого-то хворого. Він позитивний, тоді був заразний”. Тоді я мушу розказати, в якій масці я був, скільки часу провів з ним в приміщенні, що робив.
Потім 2 тижні, з моменту контакту, я зобов’язаний вести щоденник свого стану, записувати усі симптоми, розписатися і віддати у відділ гігієни. Діє дуже уважна система відслідковування контактів.
Найдраматичніша зміна, яка сталася в лікарні під час пандемії – це заборона відвідувати хворих. Відвідувати можна тільки паліативне відділення, тобто хворих, які помирають. Винятки також: якщо в реанімації дитина або партнерські пологи.
В інтенсив я не маю права нікого пускати, тому одним із моїх щоденних обов’язків є контакт з родичами телефоном. Тому що це їхній єдиний шанс дізнатися про стан рідних.
Про зараження серед лікарів
Проблема існує, це не так масово як в Україні, напевно.
Є розмови місцевих чиновників, що медики які заразилися, але переносять коронавірус добре, можуть теоретично працювати з ковідними хворими. Це нібито для того, щоби захистити колег, бо ті й так вже заразилися. Поки що це тільки на словах і це ще не було введено в дію.
Я також знаю особисто чотирьох лікарів, які вже перехворіли.
У нас був спалах коронавірусу серед медсестер. Це була справді катастрофа. Тому, що 5 медсестер з нашого відділення мало піти на самоізоляцію.
Тоді лікарня виходила з ситуації таким чином, усіх решту колег просили не йти у відпустки або працювати понаднормово, аби заповнити прогалини в чергуванні.
Крім того, існують агентства, які надають персонал за гонорарною оплатою. Тобто до нас приходила медсестра, яка не працює у нас на повну ставку, але вона співпрацює з агентством. Її робота, звичайно, дуже серйозно погодинно оплачується.
Через це агенство лікарня шукає персонал. Я не знаю на скільки відсотків, це компенсує цей провал, але як правило штатні все одно змушені деякий час працювати понаднормово.
Як часто помирають пацієнти?
Фактично, на кожну мою зміну, а інколи і двічі на день, в мене є пацієнт стан якого погіршується. І я мушу перевести його на ШВЛ.
Це означає, що я маю провести з ним розмову про те, що ми зараз введемо вас в медикаментозну кому, існує ймовірність більше не прокинутися. Тоді вони дзвонять родичам.
Це все також додає емоційне напруження медичному персоналу. Але в інтенсивній терапії ми звикли до смертей.
При коронавірусі усе стається дуже раптово. Ще вчора він просто кілька разів кашляв і бавився з онуками, потім його госпіталізували, а через два дні йому кажуть, що ми тебе зараз приспимо і невідомо, чи прокинешся.

Люди з тяжкими хронічними захворюваннями у відділенні інтенсивної терапії часто емоційно готові до того, що вони можуть не пережити госпіталізацію. А тут усе стається дуже раптово.
Якщо в Німеччині з важкою пневмонією пацієнт іде на штучну вентиляцію легень, то ймовірність, що він переживе цю інтубацію приблизно 50/50.
В Україні ця імовірність значно нижча. Тобто, будь-хто вже інтубований має малі шанси вижити.
На жаль, дуже мала частка лікарень в Україні може собі дозволити лікувати пацієнтів, що потребують штучної вентиляції легень, згідно сучасних стандартів.
Скільки коштує німцям хворіти у важкій формі коронавірусом?
Кошти на лікування оплачуються страховим полісом.
У Німеччині діє обов’язкове страхування. Якщо ти неповнолітній, то це безкоштовно, якщо повнолітній, то ти маєш мати медичну страховку, за яку половину платить роботодавець, а половина іде з твоєї зарплати.
Тому пацієнти приходять до нас лише зі своєю страховою карткою.
Наскільки ситуація близька до колапсу?
Дехто з моїх колег каже, що ситуація вже наближається до колапсу, але у німців своє розуміння “колапсу”. Я ж думаю, що все ще поки добре і ситуація контрольована.
Є напруга з ліжками, тому що не вистачає персоналу. Трапляється таке, що на моєму чергуванні до мене дзвонять із сусідньої лікарні, бо в них є важкий пацієнт, а в їхній реанімації вже немає місця. Я часом приймаю, але буває таке, що в нас також вже все зайнято.
Існує одна база даних онлайн і кожне відділення має туди вносити кількість вільних ліжок та скільки хворих перебуває. Коли лікар швидкої чи будь-якої лікарні потребує кудись перевести пацієнта, він заходить в цю систему і бачить ситуацію по всьому регіону. І тоді він терміново везе пацієнта туди де є місце, без будь-яких особистих домовленостей.
Це не є якась інновація, яка виникла в пандемію: ця система працює від коли виникло радіо і телефон.
Як виявляють та лікують коронавірус. Розповідь української лікарки з Великої Британії
Останніх два місяці ситуація погіршилася дуже серйозно. Якщо я зранку когось перевів в звичайне відділення, бо пацієнту стало краще, тоді до кінця дня це місце кимось займеться.
В сусідньому місті є велика університетська клініка. В мене є колега, старший німецький лікар, який вже довго там працює. Він не пам’ятає, щоби у цій лікарні колись не було місць. Але це сталося цього жовтня. Для нас це був показник, що ситуація екстраординарна.
Проблема в тому, що пацієнти з іншими захворюваннями не можуть отримати вчасно допомогу. Наприклад, через те, що є COVID-19, у нашій лікарні інтенсив наполовину зайнятий лише корона-пацієнтами, тому ми можемо приймати в два рази менше пацієнтів з іншими хворобами.
У нас зменшився наполовину план хірургічних операцій, а це, власне, те де лікарня може заробити гроші, бо кожна лікарня має бути в профіциті. Раніше в день ми виконували близько 30-40 планових операцій.
Зростає смертність не тільки через коронавірус, але також через інші хвороби, тому що пацієнти в мирний час могли би бути прооперовані вчасно або не чекали б так довго і відповідно їхні шанси одужання були б набагато вищі.
Ситуація останньої ночі. Хірург на приймальному відділенні приймає хворого з гострою кишковою непрохідністю. Пацієнта треба негайно оперувати, але після цієї операції пацієнту необхідне ліжко в інтенсивній терапії. А в нас такого місця вже нема.
Для лікаря це дуже неприємна ситуація. У нього є людина, яка потребує допомоги. У нього є операційна, у якій є все необхідне. Він сам хірург і має всі необхідні знання. Але він мусить відмовляти пацієнту і шукати йому іншу лікарню. І так стається дуже часто.
Це погано для пацієнта, бо його довше возять по маршруту, але також і для самого лікаря це неприємно.
Останній шанс пацієнта, в якого є важка легенева недостатність і порушений газообмін в легенях – це екстракорпоральна мембранна оксигенація (ЕКМО). Це так звані штучні легені.
В нас у відділенні такого немає, але є в більших лікарнях. Раніше місце можна було знайти, а останнім часом у мене великі труднощі перевести такого пацієнта. Я шукаю в радіусі 100-200 кілометрів і чекаю на це 2-3 дні, а за цей час шанси пацієнта падають.
Але це проблема іншого рівня медицини. В Україні ж проблеми набагато базовіші.
Слідкуйте за новинами у Телеграм
Підписуйтеся на нашу сторінку у Facebook




